
MENU
閉じる
ピロリ菌検査・除菌治療
Helicobacter Pylori Test And Disinfection Therapy

胃内視鏡検査によるピロリ菌外来
ピロリ菌について
昨今、メディアの影響もあり、胃がんや胃十二指腸潰瘍の原因はピロリ菌が多くを占めるという認識が広まりました。
当院への問い合わせにも「ピロリ菌の検査や除菌治療はやっていますか?」と聞かれることが多くなってきました。
胃がんの原因の多くを占めるピロリ菌ですが、何となく知っても詳しいことまでは案外と知らない方が多くいると思います。
以前はピロリ菌除菌の保険診療での適応範囲が狭かったために、ピロリ菌除菌は、胃潰瘍や十二指腸潰瘍があった場合や.早期胃がんを内視鏡治療した場合といった状況の際にピロリ菌の感染診断と除菌治療が行われてきました(いくつか他に消化器疾患以外で除菌適応がありました)。
しかし2013年2月からは、保険診療でのピロリ菌の判定・除菌治療の適応範囲が広がりました。それは、胃内視鏡検査を行ってピロリ菌が原因と思われる胃炎(萎縮性胃炎)が認められた場合には、ピロリ菌の感染診断が行えるようになったという事です。
そして各種検査でピロリ菌陽性と診断された場合は、保険診療で除菌治療が可能になりました。ただし、胃炎の診断は胃カメラを行った上で判断することが前提となりますので、胃カメラを行わずにピロリ菌診断や除菌治療を保険診療で行うことはできません。
ヘリコバクター・ピロリ菌について
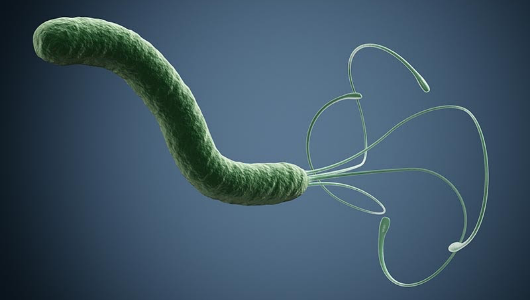
約3×0.5μmの大きさのらせん状をした細菌で、4~8本のしっぽがあります。
このしっぽを「ヘリコプターのように」回転させて移動すること(Helicobacter)、胃の幽門前庭部(Pyloric)に生息することから、ヘリコバクター・ピロリと名づけられました。
日本では年齢とともにピロリ菌を持っている人が増えていき、40歳以上では約70%の感染率で、全国民の約半数が感染しているとされています。
現在は、およそ自分の年齢くらいの感染率(50歳であればだいた50%)と覚えていただけたらと思います。高年齢であれば感染率が高く、若年齢であれば低いのが特徴です。その感染理由としては、ピロリ菌を含んでいた井戸水などの水や人から人への経口感染(口から口)からの感染がほとんどで、家族内での父母や祖父母から子供への感染(食べ物の口移しなど、一度口へ入れた食べ物を子供に与えること)、幼稚園や保育園などで口に入れたおもちゃを共有することなどで多くが5歳までの幼少時に感染します。免疫力がついた成人になってからの感染はほとんどないと言われています。
ピロリ菌が胃に感染していると慢性活動性胃炎と呼ばれる持続的な炎症を引き起こし、次第に胃粘膜が萎縮(胃粘膜が薄くなる)していきます。萎縮とは「胃の老化現象」であり、胃酸の分泌が減少していき、消化不良や胃の不快感などの症状が出現するようになります。一度ピロリ菌に感染すると、年齢とともに胃粘膜の萎縮(胃の老化)が次第に進んでいき、強い胃粘膜の炎症が持続することで胃がんの発生リスクがより高くなることがわかっています。
萎縮性胃炎の胃カメラ写真
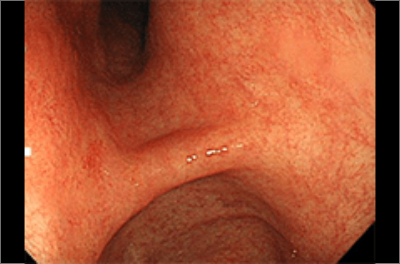
実際に胃カメラ検査(内視鏡)胃の観察を行うことで、胃粘膜に萎縮があるかないかどうか、萎縮があればその程度、またピロリ菌感染の検査も行うことができます。
萎縮がさらに進行すると、胃粘膜が腸の粘膜に置き換わる「腸上皮化生」という状態になってしまいます。この状態になるとピロリ菌が生息できないほど胃粘膜の荒れた状態となっているので、ピロリ菌が自然消失していることがあります。このような腸上皮化生の状態となっている場合には、血中のヘリコバクター・ピロリ抗体が陰性となり「ピロリ菌陰性」と判定されることがありますが、実は最も胃がんが発生するリスクが高い状態ですので、判定結果に注意が必要です。
つまり胃がんの早期発見と胃がんのリスクを減らすためには以下の3つが大切になってきます。
- 胃カメラ検査で胃粘膜の萎縮の有無とその程度、腸上皮化生の有無を確認すること
- 胃粘膜の萎縮があればピロリ菌の存在診断と除菌治療をすること
- 定期的に胃カメラを受けていくこと
ピロリ菌除菌前には、胃カメラを必ず行わなければなりません。萎縮性胃炎の評価とその拡がりと、胃カメラを受けた時点での胃がんの有無を詳細に調べておくことが必要です。
胃カメラを行わないでピロリ菌判定だけを行うこと(採血・尿検査でのピロリ抗体検査や尿素呼気試験など)は、「ピロリ菌陰性」と診断された場合にも実は胃がんのリスクが最も高い「腸上皮化生」の状態のこともありますし、ピロリ菌と関係しない胃がんも稀ではありますが存在します。何より「胃がんがあるかもしれない」にも関わらず除菌治療だけ行って満足しているという、とても恐ろしい行為だと思われます。
当院では、胃カメラを行わずにピロリ菌診断のみを行う医療行為はリスクが高く、絶対に行うべき医療行為ではないと考えており、ピロリ菌除菌のみの治療は原則行っておりません。ただし、他院で半年以内に胃カメラを受けていることが分かれば、除菌療法の対象になります。ピロリ菌感染者は、ピロリ菌に感染したことがない人と比べて胃がんのリスクは10倍以上高いと報告されています。除菌治療が成功すると胃がんの発生リスクは低下しますが、1度進んだ胃粘膜の萎縮は残ることが大部分のため、除菌が成功した後も胃がんが発生しないかを見るために定期的な胃カメラを受けることが胃がんの早期発見にはとても重要となります。
将来の胃がんのリスクを減らすためにも、是非とも一度は内視鏡専門施設で詳細な内視鏡検査を受け、自分の胃の中がどのような状態なのか把握し、胃がんの早期発見、早期治療のためにも胃カメラを定期的に受けていくことをお勧めいたします。
ピロリ菌の除菌後も胃がんの発生に要注意!
2013年2月からピロリ菌除菌の保険適用が拡大されたことから、最近ではピロリ菌除菌治療を受けた方、除菌治療が成功したという方が以前に比べてとても多くなってきました。
この傾向はとても喜ばしいことなのですが、除菌治療が広まることによって新たな問題が出てくるようになりました。
- 除菌治療を行ったのは良いが、除菌後の除菌判定を行っていない
- 中途半端な判定方法でしか除菌判定を行っていないこと
- 除菌後の定期的な胃カメラでのフォローができていない
という問題です。
01
ピロリ菌陽性と診断され除菌薬を内服したが、そのまま除菌できたかどうかの判定を受けていない
(その後の定期的な内視鏡検査も受けていない)
この場合は、そもそもピロリ菌の除菌が成功していない可能性(除菌成功率は薬の種類と個人差により70~90%であり、除菌薬を飲めば必ず除菌できるものではないのです)が十分あります。「ピロリ菌の除菌薬を飲んだから、もう胃がんの心配はなくなった」といった勘違いをしている方は、むしろこれまで胃カメラを受けたことがない方よりも危険かもしれません。
02
除菌薬を内服して除菌判定をしたが、除菌判定の方法が適切ではなかった
除菌後に一応判定は受けたものの、その除菌判定を採血で行ったり、胃カメラでの組織検査のみで行っていたりときちんとした適切な判定がされていない場合も少なくありません。また、最も精度の高い除菌判定方法である尿素呼気試験(呼気で除菌判定する方法)でも精度が95%程度であるため、約5%前後の方が偽陰性(ピロリ菌が実際はまだ消えていないのに陰性と判定されること)となってしまいます。
そのため、その後の定期的な胃カメラを受けていないと「除菌は成功した」と間違ったまま思い過ごしてしまう可能性があります。
除菌後も定期的に胃カメラを受けていれば胃粘膜の状態から偽陰性に気づくことがありますので、除菌後の定期的な胃カメラは早期胃がんの発見対策と共にとても大切です。
03
ピロリ菌除菌薬を内服して「除菌成功」と判定され、その後内視鏡検査を受けなくなった
「ピロリ菌が消えたのだから、今後胃がんにはならないだろう」といった勘違いからその後の定期的な内視鏡検査を受けなくなってしまうことがあります。確かに除菌が成功すると胃がんの発生リスクは5割程低下しますが、全くのゼロにはなりません。
除菌が成功すると胃粘膜萎縮や胃炎の活動性の改善がみられることもありますが、除菌した時の年齢が高齢であればあるほど、胃粘膜の萎縮(老化)がずっと残ることが多いとされています。胃がん発生の直接的な原因はピロリ菌の有無ではなく、ピロリ菌による炎症による萎縮性変化と遺伝子変異の度合いになりますので、ピロリ菌除菌が成功した方こそ、定期的な胃内視鏡検査を受けてしっかりと胃がんの早期発見に努めるべきだと思われます。
除菌が成功したことで胃がんのリスクがなくなったと勘違いして、以後の内視鏡検査を受けなくなることはとても怖いことなのです。
また、「ピロリ菌陰性」と判定されたので、その後の内視鏡検査は受けなくなったという方も時々目にします。「ピロリ菌がいないのだから、胃がんにはならないだろう」という勘違いです。ここで大切なことは、必ずしも「ピロリ菌陰性=ピロリ菌がもともといない」ではないことです。
ピロリ菌陰性の判定には、
- もともとピロリ菌に感染していない場合
- ピロリ菌に感染していたけど、萎縮・腸上皮化生が進行してピロリ菌がいなくなった場合
の2つがあります。
1の場合は胃がんの発生リスクは低いですが、胃と食道のつなぎ目にできるバレット食道腺癌に気を付ける必要があります。
逆に2の場合は、実は胃がんが発生するリスクが最も高い状態であることを忘れてはいけません。
以上1〜3の問題点について述べましたが、最も問題となる点は
自己の判断で「胃カメラの定期観察を受けていない」ことです。
中途半端にピロリ菌検査だけをしてその後の内視鏡検査を受けなかったがために、後々胃がんが発生してしまったのならば、悲劇としかいいようがありません。しかも内視鏡検査を受けていないと、胃がんが発生していることにも気が付かないかもしれません(何度もお話ししているようにかなり進行しないと症状が出てきません)。
しかし逆に言いますと、「ピロリ菌検査を受けると同時に、内視鏡検査を定期的に受けていく」ことを徹底していれば、胃がんのリスクを最小限のものに抑えることが可能と言えますし、早期発見・早期治療が可能となります。
現代の医療は進歩しており、胃がんは除菌治療によりリスクを低下させることができる時代です。そして、内視鏡技術の向上により早期の段階での胃がんの発見が可能となってきました。ピロリ菌検査と内視鏡検査を上手に活用して、「胃がんを早期発見・早期治療し、胃がんで亡くならない」ように心がけていきましょう。
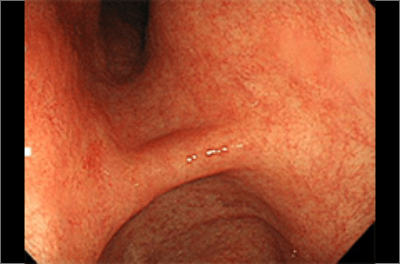
胃の萎縮が目立ち、検査でピロリ菌陽性でした。除菌治療を行い、
今後は除菌判定や内視鏡での定期観察が大切になります。
内視鏡観察による胃粘膜の状態・ピロリ菌検査の結果により、人それぞれ定期観察方法が変わってきます。
胃カメラ・ピロリ菌検査後は、担当医から
「今後どのくらいの検査間隔が必要か?」
「生活で注意する点はどのようなことなのか?」
などの説明をいたしますので、ご安心ください。









