
MENU
閉じる
おすすめ内視鏡豆知識
Endoscopist Doctor's Knowledge

食道がんと飲酒・喫煙との密接な関係をご存知ですか?
食道がんの危険性
食道がんについて解説しています。
食道がんのリスクを理解して、定期的に内視鏡検査を受けるようにしましょう。

歌舞伎役者や芸能人が「食道がんで手術を受けたり、亡くなってしまった」いう報道を最近、頻繁に耳にしますが、食道がんになる大部分の原因が大量の飲酒や喫煙であることがテレビや新聞、雑誌などの報道からもよく分かります。食道がんは胃がんや大腸がんと同様にかなり進行しないと自覚症状が出ないため、知らない間に進行しているリスクが高い病気だという認識があまり浸透していないと実感します。大量の飲酒や喫煙が引き金になるケースが非常に多い食道がんですが、飲酒後「すぐ顔が赤くなる方」は注意が必要です。また、お酒を毎日3合以上飲んでいる方の食道がんリスクは通常の60倍以上になると言われています。

顔が赤くなるのは、アルコールを分解する肝臓内の消化酵素の働きが弱く、アルコールの処理速度が遅れるためであり、発がん物質であるアセトアルデヒドが分解できずに体に残ってしまい、食道がんのリスクが高まります。
「食道がんは遺伝するの?」と患者さんからよく聞かれますが、一般的なイメージの親から子への「がん自体の遺伝」というよりは「食道がんになりやすい体質の遺伝」と言えます。生活習慣やライフスタイルが親に似るとよく言われますが、大量の飲酒や喫煙の習慣は「親の背中を見て育つ」と言われる通り、親から子へ引き継がれる傾向が強いと思われます。
アルコールは体内に入ると肝臓において消化酵素によって無害なものに分解されますが、この処理速度は人によって大きく異なります。この処理速度が遅い人、つまりお酒に弱い人はアルコールの分解が間に合わずに、アルコールの分解によって生じたアセトアルデヒドという発がん性物質が体の中に残ってしまうことになります。食道に関しては、分解が間に合わずに残ったこのアセトアルデヒドから受ける影響が大きく、そのため食道がんにおいては「アルコールを分解する処理速度が遅い」という遺伝的要因が関係すると言われています。家族が食道がんを発症したならば、遺伝というよりはむしろ、同じ生活習慣をしていることに対して注意を払う方が良いと言われている所以です。また、注目したいのが、食道がんの早期段階では痛みなどの自覚症状がまず出ない事と、粘膜の凹凸を伴わない微細な色調の変化をしているだけだという点です。そのため、「影絵の原理を生かして凹凸だけを見るレントゲン検査では、早期食道がんの大半が引っかかってこない」ということは内視鏡専門医の間では当たり前に広く知られている事実です。当院では内視鏡検査の際に、色で食道がんを識別する特殊な染色方法である「ルゴール染色」や、粘膜の微細な血管や模様を強調する特殊光である「NBI(狭帯域光観察)」など様々な方法を駆使して「微細な食道がん」の発見に努めております。
消化器系のがんがタバコで起こる確率は、喉頭・咽頭がん(喉のがん)が非喫煙者の3~14倍、食道がんが7倍と非常に高く、これにアルコールが加わるとさらに3~5倍になると言われているため、喉頭・咽頭がんでは最大で約70倍、食道がんで約35倍近くに増加し、注意が必要です。胃がんでもタバコによって発生率は非喫煙者の約2倍になりますし、近年、食生活の欧米化で急激に増加している大腸がんですが、やはり、タバコにより発生率が増加します。
がんの中でも最もタバコと関連が深いのが、声帯などにできる喉頭がんです。発生率はタバコで約33倍となり、実際は「喫煙者しかならないがん」とも言われています。その他のがんでも、膵臓がん・腎臓がん・膀胱がん・子宮頚がん・乳がん・白血病に至るまで、発生率は異なりますが、タバコによる発生率の増加が指摘されています。
タバコの煙には4000種類以上の化学物質および250種類以上の毒物、発がん物質が含まれています。タバコによって毎年世界で約5000万人、日本でも約10万人もの人が死亡していると言われています。日本での年間の交通事故死者約5500人、自殺による死亡者約3万人と比較してもダントツに多い数字であり、IARC(国際がん研究機関)はタバコを最も危険な発がん物質に分類しています。
また、喫煙者が吸っている主流煙よりずっと恐ろしいのが、タバコの先から出る煙の副流煙です。副流煙は主流煙に比べて、ニコチンは約2.5倍、一酸化炭素は約4.5倍、発がん物質のニトロソアミンは約50倍と、フィルターを通さないため有害物質の濃度が濃い煙となってしまいます。最近になってようやくタバコの害が次第に知れ渡るようになりましたが、いまだに日本がタバコに寛容な社会であるのは、副流煙の怖さを社会全体が本当に認識してないからだと思われます。もし社会全体が本気でこの主流煙および副流煙と病気の関係を認識した時には、日本の現状では即、アメリカ並みの訴訟問題となると予想され、それぐらいタバコに対して認識の甘い国だと思われます。
食道がんのリスク要因
喫煙
4000種類以上の化学物質や250種類以上の発がん性物質が含まれている煙を直接吸うのは最も危険な食道がんの発がんリスクですが、周囲の人がはき出す副流煙による受動喫煙も当然大きなリスク要因となります。
飲酒
飲酒も喫煙と並ぶ食道がんの最大のリスク要因となります。
特にアルコール度数の高いお酒を好んで飲む方やアルコールを飲むと顔が赤くなる方は発がんリスクが高いことが分かっています。
肥満
肥満の最大の原因は炭水化物(お米、パン、麺類、甘い物など)の過剰摂取であることは様々な研究から明確となっております。
炭水化物の摂取を極力控えて、適度な運動を加えることで内臓脂肪の蓄積を抑えることが大切です。
熱い飲み物や食べ物を好む
熱いマテ茶を飲む習慣があるブラジル南部やウルグアイでは食道がんが多いという報告があります。
熱い飲み物や食べ物は、ある程度冷ましてから摂取することが大切です。
胃食道逆流症(逆流性食道炎)
欧米人に多い食道腺がんは、胃液などが胃から食道に逆流して起こる「胃食道逆流症」で増加すると言われています。
逆流性食道炎の大部分の原因が肥満による食道と胃の境目の筋肉の緩みですので、炭水化物を控えた食習慣が大切となります。
食道がんの内視鏡画像
内視鏡治療で完全切除できた粘膜の微細な変化のみの早期食道がん
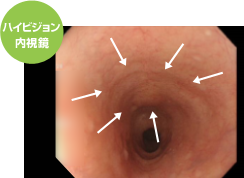
ハイビジョン内視鏡での早期食道がんの内視鏡画像ですが、僅かに血管の走行の途切れなどから認識できるぐらいの「粘膜の凹凸を伴わない微細な病変」です。
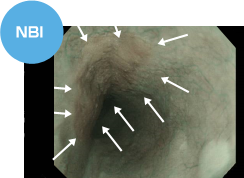
NBI(狭帯域光観察)と呼ばれる特殊光による内視鏡画像です。通常の食道粘膜は緑色として映し出されますが、食道がんや炎症を伴う部位は茶色の領域として認識できます。当院の内視鏡スコープは通常光とNBIをスイッチ一つで切り替えることができます。
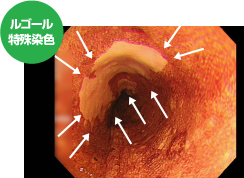
ルゴールと呼ばれる特殊染色での内視鏡画像です。ルゴール染色では通常の食道は茶色に染まりますが、食道がんや炎症の部位は白っぽく色がぬけます(ルゴール不染帯と呼ばれます)。
症状は全くないが、胃バリウム検査でようやく見つかった凹凸を伴う進行食道がん
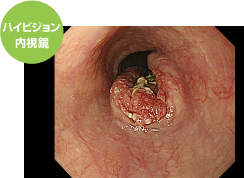
進行食道がんの内視鏡画像です。このように凹凸がはっきりするようになって初めて、胃レントゲン検査でようやく認識できるようになりますが、自覚症状はないことがほとんどです。
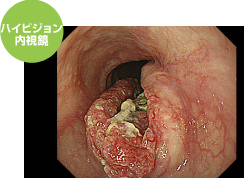
ハイビジョン内視鏡の近接像ですが、日常生活で摂取する食事での食物が通るぐらいのスペースがあれば、自覚症状はまず出ないことが多いです。食道がんのリスク要因である喫煙・大量の飲酒が原因と推測されます。このように食道がんが進行してしまうと、当然内視鏡治療は行えず、放射線治療+抗がん剤、外科的手術となります。食道がんの外科的手術は開胸といって、胸を大きく開けて行わなければならず、かなり体に負担の大きな手術となってしまい、術後の縫合不全(縫い目が上手くつながらないこと)や肺炎で亡くなる方も多いと言われています。
食道腺がんの原因になりえる胃食道逆流症(逆流性食道炎)
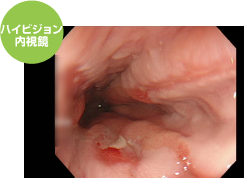
胃食道逆流症(逆流性食道炎)の内視鏡画像です。胃食道逆流による食道腺がんは欧米人に多い傾向にありますが(肥満との関係が大きく関与していると思われます)、食道への胃酸や食べ物などの逆流による刺激で発生頻度が上昇すると言われています。






